福岡、太宰府の内科、糖尿病内科、甲状腺内科「えぐち内科」
糖尿病内科
元々、ヒトは長い間飢餓と戦いながら、飢餓に対応するために進化してきました。エネルギーを摂取するときに効率よくエネルギーを貯蔵する機構が備わりました。エネルギー源は、ブドウ糖と脂肪です。ブドウ糖は、グリコーゲンとして筋肉や肝臓に蓄積され、脂肪はトリグリセリドとして脂肪組織に蓄積されます。空腹時に、蓄積されたグリコーゲンや脂肪を身体の中でエネルギーに再利用します。現代は、飽食の時代と言われています。この飢餓の時に備わった進化が、飽食で身体にエネルギーをためすぎることで、肥満が起こります。また、膵臓のβ細胞より、インスリンが分泌されています。インスリンが身体の細胞に作用し、糖が細胞内に取り込まれ、栄養源となり、血液中の血糖値が下がります。
肥満になると、血糖値を下げるインスリンの効果が悪くなり、血糖値の上昇を来たします。俗に言われている糖尿病は、過食や肥満を伴う2型糖尿病を指しています。古典的な症状として、尿に糖が出るため、浸透圧利尿で尿量が増えるため、口渇、多飲、多尿があります。
肥満になると、血糖値を下げるインスリンの効果が悪くなり、血糖値の上昇を来たします。俗に言われている糖尿病は、過食や肥満を伴う2型糖尿病を指しています。古典的な症状として、尿に糖が出るため、浸透圧利尿で尿量が増えるため、口渇、多飲、多尿があります。
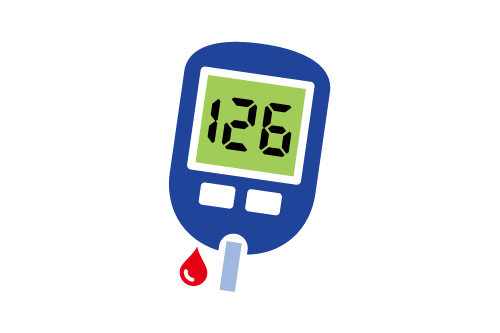
インスリンの分泌が欠乏する糖尿病、インスリン分泌の低下やインスリンが出ているけど効きが悪い糖尿病、遺伝子異常による糖尿病、妊娠時にホルモンバランスの変化やインスリンの効きが悪くなる糖尿病があり、大きく糖尿病は4つのタイプに分けられます。
- 1型糖尿病
- 2型糖尿病
- その他の特定の機序、疾患によるもの
- 妊娠糖尿病
ここでは、主に1型糖尿病と2型糖尿病のみ記載します。
1型糖尿病
1型糖尿病は、膵臓のインスリンを分泌するβ細胞が、自己免疫や何らかの原因により破壊され、インスリンが欠乏し、インスリン依存状態となります。インスリンの作用不足で、糖が細胞のエネルギーとして使えないので、脂肪を分解して使用しますが、脂肪を分解した産物が、ケトン体といい、こちらもインスリンがなければあまり細胞のエネルギーとして利用できません。発症時は、高血糖と高ケトン体血症(ケトアシドーシス)を起こしていることが多く、入院治療を必要とすることが多いです。採血で、インスリン分泌が低下していることやGAD抗体を測定すると診断が可能です。
治療は、インスリンの頻回注射の強化インスリン療法やインスリンポンプ治療を行います。
病態が安定し、インスリンの単位が決まった後は、ご自宅で血糖値を自身で測定していただきながら、外来にノートを持ってきていただき、血糖の流れを見ながらインスリン量の調節を行います。低血糖に注意して下さい。
病態が安定し、インスリンの単位が決まった後は、ご自宅で血糖値を自身で測定していただきながら、外来にノートを持ってきていただき、血糖の流れを見ながらインスリン量の調節を行います。低血糖に注意して下さい。
血糖測定は、指先からの採血で測定することが多いです。当院では、二の腕にセンサーを張るだけで痛みもなく、1分毎のリアルタイムでグルコース値を測定し、自動的にスマートフォンに記録が送信される「フリースタイルリブレ2」も使用し、血糖測定を行っています。専用アプリを利用することによりデータ確認ができ、設定した値でアラームがなる機能もあるため、患者さんの危険な血糖変動に迅速に対応できます。24時間の血糖の流れが持続でわかるため、夜間の低血糖や食後の血糖の上昇など自己血糖測定ではわからないようなところもわかります。
2型糖尿病
2型糖尿病は、インスリン作用の不足により、血液中の糖の慢性の高血糖状態を来します。
食前の血糖値を130mg/dl以下、食後の血糖値を180mg/dl以下、HbA1cを7%以下に抑えると日本の熊本研究で、糖尿病の合併症の進行が抑えられると結果が出ました。
食前の血糖値を130mg/dl以下、食後の血糖値を180mg/dl以下、HbA1cを7%以下に抑えると日本の熊本研究で、糖尿病の合併症の進行が抑えられると結果が出ました。
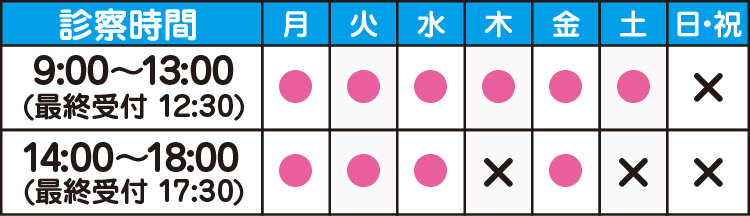
診断基準
空腹時血糖値≧126mg/dl、75gOGTT2時間値≧200mg/dl、随時血糖値≧200mg/dlのいずれか(静脈血漿値)が、別の日に行った 検査で2回以上確認できれば糖尿病と診断してよい。血糖値がこれらの基準値を超えても1回だけの場合は糖尿病型と呼ぶ。
血糖値は、正常型→境界型→糖尿病型→2型糖尿病と段階を経て発症します。
2型糖尿病は、現在の医学をもってしても完治しませんが、糖尿病型までは完治します。健診で、血糖の異常を指摘されたら、自分がどのステージにいるかを確認する必要があります。その時は、砂糖水負荷試験を行います。砂糖水を75g飲んでいただき、飲む前と2時間後に採血を行います。その時の血糖値にて、どのステージにいるかわかります。
血糖値は、正常型→境界型→糖尿病型→2型糖尿病と段階を経て発症します。
2型糖尿病は、現在の医学をもってしても完治しませんが、糖尿病型までは完治します。健診で、血糖の異常を指摘されたら、自分がどのステージにいるかを確認する必要があります。その時は、砂糖水負荷試験を行います。砂糖水を75g飲んでいただき、飲む前と2時間後に採血を行います。その時の血糖値にて、どのステージにいるかわかります。
血糖のみならず、血圧、コレステロール、禁煙なども併せて行いましょう
2型糖尿病は、境界型の時点より健常人と比較して2倍~3倍速く動脈硬化が進むと言われております。動脈硬化が脳に起きると、脳梗塞、認知症、脳動脈瘤の原因になります。心臓に起きると、狭心症、不整脈、心筋呼応測の原因になります。足に起きると、閉塞性動脈硬化症、糖尿病足壊疽の原因になります。ABCDを実践すると予防が可能となります。正しい知識をもって、予防しましょう。
予防に大事なABCDとは?
A1c:HbA1c6.5%以下
Blood pressure(血圧):130/80mmHg未満(日本人は、140/90mmHgを超えることが多くなると、脳出血が増えると統計上指摘されています。)
Cholesterol(コレステロール):LDL-C(悪玉コレステロール)120mg/dl以下
Don’t smoke:喫煙をなるべくしない。
Blood pressure(血圧):130/80mmHg未満(日本人は、140/90mmHgを超えることが多くなると、脳出血が増えると統計上指摘されています。)
Cholesterol(コレステロール):LDL-C(悪玉コレステロール)120mg/dl以下
Don’t smoke:喫煙をなるべくしない。
フリースタイルリブレ2 自費診療(選定療養)のご案内
当院では、選定療養費として費用をお支払いいただくことで血糖測定器フリースタイルリブレ2を保険診療と併用して使用していただけます。使用をご希望の方は医師やスタッフへお尋ねください。
インスリン療法を行っている患者さんは保険診療となります。
インスリン療法を行っている患者さんは保険診療となります。
対象となる方
- 糖尿病と診断されている
- インスリン注射をしていない
費用
- フリースタイルリブレ2センサー
7,500円(税込)/個 - フリースタイルリブレ2リーダー
7,500円(税込)/台
※お持ちのスマートフォンがリブレ2対応機種であれば代用できます。
糖尿病の治療は、1にも2にも食事療法と運動療法が大切です
食事療法
規則的な食事をとることは、血糖値の変動を少なくすることにつながります。適切なエネルギーを可能な限り、朝食、昼食、夕食の3回の食事に均等に分け、食事時刻も変動が少ないようにします。薬物療法に伴う低血糖の防止にも重要であると言えます。

適切なエネルギーって?
少し難しいですので、こちらは医師が計算します。
身長より、標準体重を計算し、日常の労作の強さによって分けます。
身長より、標準体重を計算し、日常の労作の強さによって分けます。
エネルギー摂取量の目安=標準体重×身体活動量
標準体重=身長(m)×身長(m)×22
身体活動量
軽い労作:デスクワークが主な事務、主婦・・・25~30kcal
普通労作:立ち仕事が多い、よく歩く・・・30~35kcal
重い仕事:力仕事の多い仕事・・・35kcal
適切なエネルギーの50~60%を炭水化物、20%以下を蛋白質、残りを脂質として摂取する。
炭水化物は1gで4kcal、蛋白質は1gで4kcal、脂質は1gで8kcal
標準体重=身長(m)×身長(m)×22
身体活動量
軽い労作:デスクワークが主な事務、主婦・・・25~30kcal
普通労作:立ち仕事が多い、よく歩く・・・30~35kcal
重い仕事:力仕事の多い仕事・・・35kcal
適切なエネルギーの50~60%を炭水化物、20%以下を蛋白質、残りを脂質として摂取する。
炭水化物は1gで4kcal、蛋白質は1gで4kcal、脂質は1gで8kcal
<食事療法が次のカロリーで、炭水化物の摂取量は?>
1200kcalならば600~720kcalで150~180g摂取する。
1400kcalならば700~840kcalで175~210g摂取する。
1600kcalならば800~960kcalで200~240g摂取する。
1800kcalならば900~1080kcalで225~270g摂取する。
2000kcalならば1000~1200kcalで250~300g摂取する。
1400kcalならば700~840kcalで175~210g摂取する。
1600kcalならば800~960kcalで200~240g摂取する。
1800kcalならば900~1080kcalで225~270g摂取する。
2000kcalならば1000~1200kcalで250~300g摂取する。
<食事療法が次のカロリーで、蛋白質の摂取量は?>
1200kcalならば180~240kcalで45~60g摂取する。
1400kcalならば210~280kcalで52.5~70g摂取する。
1600kcalならば240~320kcalで60~80g摂取する。
1800kcalならば270~360kcalで67.5~90g単位摂取する。
2000kcalならば300~400kcalで75g~100g摂取する。
1400kcalならば210~280kcalで52.5~70g摂取する。
1600kcalならば240~320kcalで60~80g摂取する。
1800kcalならば270~360kcalで67.5~90g単位摂取する。
2000kcalならば300~400kcalで75g~100g摂取する。
炭水化物?蛋白質?脂質? 何を食べたらいいかわからない?
日本糖尿病学会より食品交換表というものが出版されております(以下の表 1〜6 および調味料についての記載は、日本糖尿病学会 編・著:糖尿病食事療法のための食品交換表 第7版、P.37〜88、日本糖尿病協会・文光堂、2013 を参考に作成)。
- 炭水化物・・・炭水化物は活動エネルギーの源です。
【表1】
穀物(ごはん、パン、めん等)、いも(さといも、じゃがいも、さつまいもなど)、炭水化物の多い野菜と種実(れんこん、かぼちゃ、トウモロコシなど)、豆(大豆を除く。グリンピース、あずき、そら豆)
【表2】
くだもの(スイカ、ぶどう、バナナ、リンゴなど)
穀物(ごはん、パン、めん等)、いも(さといも、じゃがいも、さつまいもなど)、炭水化物の多い野菜と種実(れんこん、かぼちゃ、トウモロコシなど)、豆(大豆を除く。グリンピース、あずき、そら豆)
【表2】
くだもの(スイカ、ぶどう、バナナ、リンゴなど)
- 蛋白質・・・細胞の構成成分、酵素、ホルモンなどの材料、栄養素を運搬する物質、活動エネルギー源などとして重要
【表3】
魚介(魚、貝、いか、たこ、えび等),大豆とその製品(豆腐、豆乳、枝豆、納豆等)、卵(鶏卵、うずら卵)、チーズ(プロセスチーズ)、肉(牛肉、豚肉、とり肉、肉の加工品)
【表4】
牛乳と乳製品(チーズを除くスキムミルク、ヨーグルト)
魚介(魚、貝、いか、たこ、えび等),大豆とその製品(豆腐、豆乳、枝豆、納豆等)、卵(鶏卵、うずら卵)、チーズ(プロセスチーズ)、肉(牛肉、豚肉、とり肉、肉の加工品)
【表4】
牛乳と乳製品(チーズを除くスキムミルク、ヨーグルト)
- 脂質・・・効率的な活動エネルギー源であり、細胞膜構成成分である。脂溶性ビタミンの吸収を助け、胆汁酸や副腎皮質ステロイドホルモンや性ホルモン、ビタミンD合成の前駆体として利用される。
【表5】油脂(ドレッシング、マヨネーズ等)、脂質の多い種実(ごま、アーモンド等)、多脂性食品(アボカド、豚ばら肉等)
- ビタミンやミネラル
【表6】野菜、海藻(ひじき、ところてん、わかめ等)、きのこ(えのきだけ、しめじ、きくらげ等)、こんにゃく(こんにゃく、しらたき)
- 調味料
みそ、みりん、砂糖等
食事の指導は外来で行います。腎臓の機能が落ちてきている方は蛋白質の制限や野菜に含まれているカリウムの制限が必要になったりします。中性脂肪が高い方は、炭水化物の過剰摂取が原因のことが多いので注意が必要。悪玉コレステロールが高い人は、油の種類や脂質の多い肉の摂取に注意が必要。蛋白質が極端に少ない食事は、日本人で脳出血が増える原因です。美味しく、楽しく、食事療法を行いましょう!
油の種類について
- 飽和脂肪酸
動物性脂肪(バター、牛や豚の油)、パーム油、ココナッツ油・・・主にエネルギー源になりますが、取りすぎると動脈硬化の原因になるので注意が必要。
- 一価不飽和脂肪酸
日本人の摂取する88%がオレイン酸の入っている、オリーブオイル、菜種油(キャノーラ油)・・・血液中のコレステロールを減少、酸化されにくい。
- n-6系多価不飽和脂肪酸
日本人の摂取する98%がリノール酸で、大豆油、コーン油、サンフラワー油・・・必須脂肪酸であり、血液中のコレステロールを下げる。
- n-3系多価不飽和脂肪酸
シソ油、エゴマ油、アマニ油・・・必須脂肪酸であり、体内でエネルギーになりやすく、EPA、DHA に必要に応じて作り変える。
キンキ、サンマ、マイワシ、ハマチ、ブリ、ウナギ、マグロ・・・エイコサペンタエン酸(EPA)は、抗血栓作用、血液中の中性脂肪を減らす。
サンマ、マグロ、ハマチ、ブリ、ニジマス、ウナギ・・・ドコサヘキサエン酸(DHA)は、抗血栓作用、脳の機能を活性化する作用がある。摂取することがすすめられる。
キンキ、サンマ、マイワシ、ハマチ、ブリ、ウナギ、マグロ・・・エイコサペンタエン酸(EPA)は、抗血栓作用、血液中の中性脂肪を減らす。
サンマ、マグロ、ハマチ、ブリ、ニジマス、ウナギ・・・ドコサヘキサエン酸(DHA)は、抗血栓作用、脳の機能を活性化する作用がある。摂取することがすすめられる。
運動療法
運動療法を行う前に注意する人
進行した目の合併症(増殖前網膜症や増殖網膜症)がある人、腎機能が低下している人、神経の合併症(自律神経障害、足の末梢神経障害など)や末梢動脈疾患により手や足に痛みやしびれがある人、血糖値が著しく高く、血糖コントロールが極端に悪い人、足の病気(潰瘍や壊疽)がある人、狭心症や心筋梗塞などの心臓病がある人、著しく血圧が高い人、膝や腰などの関節に痛みがある人インフルエンザや肺炎などの病気にかかっている人はかかりつけ医にメディカルチェックをしてもらってから運動を検討しましょう。無理な運動が逆効果になる場合があります。

メディカルチェック 医師が行います!
当院でできない検査は、専門医をご紹介します。
- 問診
(ア)自覚症状:胸痛、息切れ、失神、めまい
(イ)家族歴:突然死
(ウ)運動歴、運動習慣、生活活動調査
(エ)服薬中の薬剤(糖尿病、降圧薬、β遮断薬)
(イ)家族歴:突然死
(ウ)運動歴、運動習慣、生活活動調査
(エ)服薬中の薬剤(糖尿病、降圧薬、β遮断薬)
- 身体所見
(オ)起立性低血圧の有無
(カ)不整脈の有無
(キ)心雑音
(ク)下肢腱反射
(ケ)振動覚検査
(コ)足背、後脛骨動脈の触知
(サ)足の観察(外反母趾、鶏眼、白癬、爪の状態)
(カ)不整脈の有無
(キ)心雑音
(ク)下肢腱反射
(ケ)振動覚検査
(コ)足背、後脛骨動脈の触知
(サ)足の観察(外反母趾、鶏眼、白癬、爪の状態)
- 胸部レントゲン、安静時心電図
- 一般血液検査、検尿(ケトン、蛋白)、肝・腎スクリーニング検査
- 運動負荷検査(心拍、血圧、心電図、酸素摂取量、乳酸)
- 合併症の検査
尿中アルブミン排泄量、眼底検査、心電図RR間隔変動(自律神経)、ホルタ―心電図(24時間)、心エコー(心雑音、心電図異常)、心筋シンチグラフィー(心筋虚血)、冠動脈CT(冠動脈石灰化)、頚動脈血管エコー(プラークの有無)、足関節/上腕血圧比(ABI)
- 体力テスト(筋力、柔軟性、片足立ちテストなど)
糖尿病運動療法における適度な脈拍数の目安
59歳以下・・・120拍/分、60歳以上・・・100拍/分
自覚的に、きついと感じない程度です。
自覚的に、きついと感じない程度です。
運動の急性効果(すぐに効果が現れる)
運動は、筋肉が血液中のブドウ糖をエネルギー源として消費し、血糖値を下げる効果がある。特に食事の後の運動は、食後の急激な血糖の上昇を抑え、また、速やかな低下につながるため、より効果的です。
運動の慢性効果(トレーニング効果・じっくり効果が現れる)
数ヶ月間トレーニングを続けていると、運動を継続することによって、筋力がつき基礎代謝が高まるとともに、インスリンの効きが良くなるため、血糖が上がりにくく、血糖コントロールの改善に役立ちます。その他、高血圧や高脂血症が改善する。
薬物治療
糖尿病治療の薬物は、かなり種類が多いです。主に、内服治療と注射の治療になります。
患者さんに合った薬を相談し、ライフスタイルに合わせて選んでいきます。
内服は、1.インスリンの効果を効きやすくする薬、糖の新生を抑える薬、2.インスリンを分泌する薬、3.腸で糖の吸収を抑えて、食後の血糖の上昇を抑える薬、4.尿に糖を排出し、体重を減らし、血糖を下げる薬があります。大きく分けて4つで、7種類の薬があります。
インスリン注射は、1.インスリン製剤、2.インスリンの分泌を促す注射があります。インスリンを打ち出すと中止できないとイメージしている方が多いと思いますが、必ずしもそうではないです。1型糖尿病でインスリン分泌能が低下している方は、永続してインスリンの補充を行わないといけません(医学は進んでいるので、膵臓の再生医療や移植など研究が進むことに期待しましょう)。2型糖尿病でも手術前後や妊娠の期間中、糖尿病が増悪するときなど一時的に必ずインスリンを使用しないといけない時期があるのも事実です。インスリン療法には絶対的な適応と相対的な適応に分かれています。
患者さんに合った薬を相談し、ライフスタイルに合わせて選んでいきます。
内服は、1.インスリンの効果を効きやすくする薬、糖の新生を抑える薬、2.インスリンを分泌する薬、3.腸で糖の吸収を抑えて、食後の血糖の上昇を抑える薬、4.尿に糖を排出し、体重を減らし、血糖を下げる薬があります。大きく分けて4つで、7種類の薬があります。
インスリン注射は、1.インスリン製剤、2.インスリンの分泌を促す注射があります。インスリンを打ち出すと中止できないとイメージしている方が多いと思いますが、必ずしもそうではないです。1型糖尿病でインスリン分泌能が低下している方は、永続してインスリンの補充を行わないといけません(医学は進んでいるので、膵臓の再生医療や移植など研究が進むことに期待しましょう)。2型糖尿病でも手術前後や妊娠の期間中、糖尿病が増悪するときなど一時的に必ずインスリンを使用しないといけない時期があるのも事実です。インスリン療法には絶対的な適応と相対的な適応に分かれています。
インスリンの絶対的適応
- インスリン依存状態(1型糖尿病、2型糖尿病でもインスリン分泌が低下している、膵臓癌で膵臓を全部摘出している)
- 高血糖で昏睡状態にある
- 重度の肝障害や腎障害がある
- 重症感染症、外傷、手術前後
- 糖尿病合併妊娠
- 経静脈栄養時
相対的な適応
- インスリンが出ていても、著明な高血糖(たとえば空腹時血糖250mg/dl以上、随時血糖350mg/dl以上)の場合
- 糖尿病の内服では、良好な血糖管理が難しい
- やせ型で栄養状態が低下している
- 炎症を抑えるステロイド治療時に高血糖を認める
- 血糖が高すぎて、インスリンが効きにくい糖毒性を積極的に解除する
詰め替え式のインスリンについて
インスリンには、使い捨てタイプと詰め替え式タイプのインスリンがあります。
1型糖尿病でインスリン治療中の方や長期でインスリン治療が必要な方は詰め替え式のインスリンの方が経済的に良い場合があります。
使い捨てのインスリンは、詰め替えをしなくてよいので、手間が省けます。
詰め替え式のインスリンは、最初に注射キットの購入が必要になりますが(3000円程度)、詰め替え用のインスリンの方が低価格です。
長期でインスリンを使用される方は、詰め替え式インスリンのほうが経済的です。 また、インスリンのバイオシミラー製剤もあります。ご相談ください。
1型糖尿病でインスリン治療中の方や長期でインスリン治療が必要な方は詰め替え式のインスリンの方が経済的に良い場合があります。
使い捨てのインスリンは、詰め替えをしなくてよいので、手間が省けます。
詰め替え式のインスリンは、最初に注射キットの購入が必要になりますが(3000円程度)、詰め替え用のインスリンの方が低価格です。
長期でインスリンを使用される方は、詰め替え式インスリンのほうが経済的です。 また、インスリンのバイオシミラー製剤もあります。ご相談ください。
合併症について
最後に合併症ですが、神経障害、網膜症、腎症が3大合併症といわれます。
また、動脈硬化が進むことにより、脳卒中や心筋梗塞、狭心症、閉塞性動脈硬化症や足壊疽もあります。
また、歯周病も糖尿病の患者さんに多く、歯周病菌は炎症を起こすことにより、血糖コントロールを増悪します。
悪性腫瘍も、糖尿病の患者さんに多いと言われ、死因の第一位です。統計学的に大腸癌、膵臓癌、肝臓癌が多いとされております。大腸癌は、採血で貧血があるときに発見されやすいです。大腸ポリープや癌は、脆いので、便でこすれると出血しやすいからです。膵臓癌は、血糖コントロールが急に増悪するときに発見されやすいです。膵臓の腫瘍細胞が大きくなるときに、インスリンを分泌する細胞を食べてしますからです。突然HbA1cが増悪したときに、お腹のエコーで膵臓を見てみると、時々腫瘍が隠れていることがあります。肝臓癌は、あまり私自身発見の経験は多くありません。九州の地域は、B型やC型肝炎が多いので、既往があれば注意して腹部エコーを勧めるようにしています。また、よくお酒を飲む人は大酒家肝癌なるものがあります。肝臓が、肝硬変の状態になると、肝癌ができやすくなると言われ、糖尿病の方はお酒を飲まない脂肪肝(NASH、NAFLD)の頻度も多いのでその影響かもしれません。
また、動脈硬化が進むことにより、脳卒中や心筋梗塞、狭心症、閉塞性動脈硬化症や足壊疽もあります。
また、歯周病も糖尿病の患者さんに多く、歯周病菌は炎症を起こすことにより、血糖コントロールを増悪します。
悪性腫瘍も、糖尿病の患者さんに多いと言われ、死因の第一位です。統計学的に大腸癌、膵臓癌、肝臓癌が多いとされております。大腸癌は、採血で貧血があるときに発見されやすいです。大腸ポリープや癌は、脆いので、便でこすれると出血しやすいからです。膵臓癌は、血糖コントロールが急に増悪するときに発見されやすいです。膵臓の腫瘍細胞が大きくなるときに、インスリンを分泌する細胞を食べてしますからです。突然HbA1cが増悪したときに、お腹のエコーで膵臓を見てみると、時々腫瘍が隠れていることがあります。肝臓癌は、あまり私自身発見の経験は多くありません。九州の地域は、B型やC型肝炎が多いので、既往があれば注意して腹部エコーを勧めるようにしています。また、よくお酒を飲む人は大酒家肝癌なるものがあります。肝臓が、肝硬変の状態になると、肝癌ができやすくなると言われ、糖尿病の方はお酒を飲まない脂肪肝(NASH、NAFLD)の頻度も多いのでその影響かもしれません。